Опубликовано: 09.03.2022
На сегодняшний день микробиологи выделяют 14 видов уреаплазм, однако потенциальную угрозу для человека представляют только Mycoplasma hominis, Ureaplasma urealyticum (T 960) и Ureaplasma parvum. Именно эти виды бактерий способны вызывать воспалительные заболевания уретры и органов малого таза.
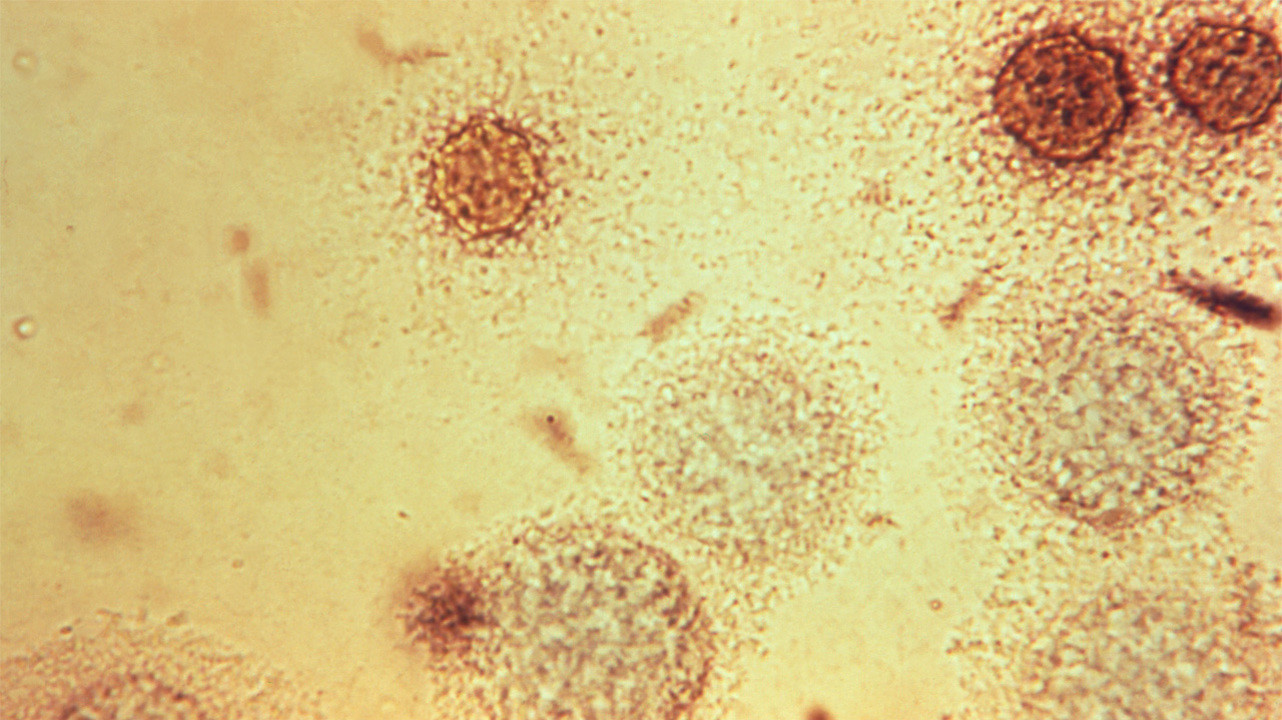
Бактерии Mycoplasma hominis. Фото: PHIL CDC
Отдельного упоминания заслуживает Mycoplasma genitalium — этот микроорганизм встречается реже, но обладает высокой патогенностью и устойчивостью ко многим группам антибиотиков. Передается преимущественно половым путем, хотя заражение не исключено и при контакте с кровью больного. Среди микоплазм безусловным возбудителем ЗППП признана только микоплазма гениталиум. Ее обнаружение — диагноз, требующий лечения обоих партнеров.
Уреаплазмы обладают чрезвычайно неприятной особенностью: будучи внутриклеточными паразитами, они проникают в мембраны клеток половых органов, что существенно усложняет борьбу с ними. Дело в том, что при обнаружении активности чужеродных клеток (антигенов) наш организм формирует так называемый иммунный ответ — он вырабатывает антитела, которые уничтожают болезнетворных агентов. Однако если эти агенты надежно укрылись в клетках организма, как это делают уреаплазмы, у антител возникает своего рода когнитивный диссонанс: вроде, клетки свои, хотя и какие-то подозрительные. Атаковать или нет? Обычно антитела выбирают второй вариант, что вполне логично приводит к неэффективности иммунного ответа.
Перечисленные выше виды уреаплазм называют условно-патогенными потому, что они входят в состав естественной микрофлоры мочеполовых путей, и в обычных обстоятельствах никак о себе не напоминают. Однако существуют факторы, благодаря которым уреаплазмы способны создавать своему носителю (то есть человеку) массу неприятностей. Например, если титр уреаплазмы превышает верхнюю границу нормы (она составляет 10*4 КОЕ/мл), может начаться воспалительный процесс на слизистых урогенитального тракта со всеми вытекающими последствиями.
К условным патогенам, которые живут во влагалище здоровых женщин, относятся:
Их выявление в организме не говорит о болезни. Лечить их следует только в контексте воспалительных заболеваний органов малого таза.
Развитию воспалительных заболеваний на фоне уреаплазмоза способствуют также дополнительные факторы:
Многие женщины особенно уязвимы перед инфекцией в период беременности, так как с наступлением беременности активность значительно иммунитета снижается.
Уреаплазма передается половым путем. В быту заражение не происходит. Нет сведений по поводу того, что заболеть можно при использовании одного полотенца, при времяпрепровождении в одной кровати, во время посещения сауны или бассейна.
Дети могут быть инфицированы от больной женщины во время родов. Есть данные, что в детском возрасте уреаплазма проходит без какого-либо лечения. У взрослых людей инфицирование может приводить к острому или хроническому воспалению органов мочеполовой системы.
Впервые уреаплазма была выделена у пациента негонококковым уретритом в 1954 году. На сегодняшний день возбудитель считается условно-патогенным микроорганизмом, проявляющим патологическую активность только при наличии определённых факторов. Носительницами бактерий являются 40-50% сексуально активных здоровых женщин. Микроорганизм выявляется на половых органах у каждой третьей новорожденной девочки и у 5-22% школьниц, которые не живут половой жизнью. Хотя по результатам различных исследований уреаплазмы были единственными микроорганизмами, обнаруженными у части пациенток с бесплодием и хроническими заболеваниями урогенитальной сферы, уреаплазмоз не внесен как самостоятельное заболевание в действующую Международную Классификацию Болезней.

Уреаплазмоз у женщин
Возбудителем заболевания является уреаплазма — внутриклеточная бактерия без собственной клеточной мембраны, обладающая тропностью к цилиндрическому эпителию мочеполовых органов. Из 6 существующих видов уреаплазм патогенная активность выявлена у двух — Ureaplasma urealyticum и Ureaplasma parvum. Заражение происходит при незащищённом половом контакте или во время родов. Убедительных доказательств о контактно-бытовом способе передачи уреаплазмоза на сегодняшний день не существует.
В большинстве случаев носительство уреаплазм является бессимптомным. Основными факторами, способствующими развитию воспалительного процесса, являются:
Симптоматика различается в зависимости от возникшего заболевания.
У женщин под влиянием уреаплазм может развиваться сальпингоофорит, эндометрит и вагиноз.
Острый сальпингоофорит, эндометрит могут проявляться тянущими болями внизу живота, лихорадкой, слабостью и выделениями из вагины. Воспалительные заболевания тазовых органов у женщин — закономерное следствие бактериального вагиноза, наблюдаемого при выявлении уреаплазм. Симптомы заболевания могут быстро усугубляться, нередко требуется госпитализация в гинекологический стационар.
Помимо воспалительных заболеваний уреаплазмы, помимо многих других микроорганизмов, ассоциированы с бактериальным вагинозом.
Бактериальный вагиноз, как правило, сопровождается выделениями с неприятным запахом, который к тому же усиливается во время близости.
Заболевание предрасполагает к акушерско-гинекологическим осложнениям: преждевременным родам, рождению с низким весом.
Автор статьи разделяет взгляды мировых экспертов в области урогенитальной патологии (Jenny Marazzo, Jorma Paavonen, Sharon Hillier, Gilbert Donders) на отсутствие связи уреаплазм с возникновением цервицита и вагинита.
Здесь необходимо заметить, что российский гайдлайн призывает проводить лечение цервицита и вагинита, базируясь на этиологической роли уреаплазм при этих заболеваниях, что, конечно же, является ошибкой.
Уреаплазма не вызывает симптомов, если она живет в равновесии с другими бактериями. Здоровая иммунная система обычно контролирует бактерии, не давая им вызвать инфекцию. Если популяция уреаплазмы увеличивается при ослаблении иммунитета, возникают патологические процессы, которые могут вызвать симптомы.
В подавляющем большинстве случаев генитальный уреаплазмоз протекает бессимптомно и выявляется только при обследовании на другие ИППП или при неудачном их лечении, или при поиске причины бесплодия.
Уреаплазмы вызывают целый ряд заболеваний и у мужчин, и у женщин. Возможные признаки инфекции уреаплазмы:
Существует два наиболее часто встречаемых вида уреаплазм: парвум (Ureaplasma parvum) и уреалитикум Ureaplasma urealyticum. Всего есть 11 серотипов этого микроорганизма. Отличий между парвум и уреалитикум практически нет. Даже лечение при их обнаружении часто назначают одинаковое.
Небольшая разница наблюдается лишь в строении. Парвум больше по размерам и способна расщеплять мочевину, вызывая воспалительные процесс в половых органах и камни в почках.
Уреалитикум в отличие от парвум не имеет четкой мембраны в клетке. Микроб может проникать в семенную жидкость и кровь. В первом случае есть риск развития бесплодия. Поэтому уреалитикум более опасна для мужчин, а парвум – для женщин.
Уреаплазма – представитель условно-патогенной микрофлоры влагалища. Это означает, что при нормальном здоровье бактерия не несет никакого вреда. Ее обнаруживают примерно у 60% здоровых женщин.
Норма уреаплазмы уреалитикум и парвум составляет 10·4 КОЕ/мл. Но каждая лаборатория может иметь свои более конкретные значения. Долгое время бактерии, попавшие в организм, могут никак себя не проявлять и находиться в «спящем» состоянии. Если симптомов нет, то диагноз «уреаплазмоз» не ставится. В таком случае присутствие уреаплазм считается вариантом нормы.
При подозрении на уреаплазмоз, нужно записаться к таким врачам:
Всем категориям людей при уреаплазме можно лечиться и у дерматовенеролога. Беременные женщины направляются к акушеру-гинекологу.
При лечении половой инфекции врачи обязательно проводят дифференциальную диагностику. Поэтому при сложных случаях или сочетанном инфекционном процессе могут назначить консультацию венеролога. Все эти врачи есть в штате клиники. Записаться на прием можно по указанным на сайте контактам.
В случае орального заражения у пациента клиника будет напоминать явления ангины (лакунарной или фолликулярной). Больной будет жаловаться на постоянную боль в горле, затрудненное дыхание носом, дискомфорт при глотании. Во время осмотра в горле обнаруживаются налеты на миндалинах с гнойным содержимым. Подчелюстные лимфатические узлы чаще всего увеличены.
Бессимптомная форма может не давать признаков болезни, но при диагностических профилактических осмотрах в мазках женщины или мужчины может отмечаться наличие микроорганизмов. Чтобы болезнь не перешла в хронический процесс, пациенту назначается комплексная терапия. Если патологию нашли у одного из партнеров пары, желательно провести терапию и профилактику сразу им обоим.
ВАЖНО! Если терапия не проводилась с момента появления острых признаков болезни, то клинические проявления становятся стертыми. Заболевание переходит в ремиссионную стадию. Также уреаплазмоз способен плавно перейти в острые патологии — цистит, уретрит, вагинит, цервицит, эндометрит, оофорит, сальпингит, а также сальпингоофорит.
Подтверждение диагноза уреаплазмы основано на лабораторных исследованиях. В медицинском центре «Поликлиника +1» используют современные способы выявления инфекции:
У женщин мазки берут зеркалами и специальными палочками, обернутыми ватой. У мужчин соскоб берут палочками, а также с помощью специального зонда.
Перед сдачей необходимых анализов врачи медицинского центра дают бесплатные рекомендации по подготовке к исследованию. Здесь имеет значение, что можно и что нельзя делать (половые контакты, прием лекарств, спринцевания и т. д.).
Женщины
Субъективные симптомы:
— слизисто-гнойные выделения из половых путей;
— болезненность во время половых контактов (диспареуния);
— зуд, жжение, болезненность при мочеиспускании (дизурия);
— дискомфорт или боль в нижней части живота.
Объективные симптомы:
— гиперемия и отечность слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры, слизисто-гнойные выделения из уретры;
— отечность и гиперемия слизистой оболочки влагалища и шейки матки, слизисто-гнойные выделения в боковых и заднем своде влагалища и из цервикального канала.
Мужчины
Субъективные симптомы:
— слизисто-гнойные или слизистые необильные выделения из уретры;
— зуд, жжение, болезненность при мочеиспускании (дизурия);
— дискомфорт, зуд, жжение в области уретры;
— болезненность во время половых контактов (диспареуния);
— учащенное мочеиспускание и ургентные позывы на мочеиспускание (при проксимальном распространении воспалительного процесса);
— боли в промежности с иррадиацией в прямую кишку.
Объективные симптомы:
— гиперемия и отечность слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрация стенок уретры;
— слизисто-гнойные или слизистые выделения из уретры.
Для диагностики уреаплазмоза используются дополняющие друг друга лабораторные исследования:
ПЦР-диагностика
ПЦР-диагностика в настоящее время считается наиболее надёжным методом выявления уреаплазмы. Метод позволяет обнаружить присутствие возбудителя даже в минимальных количествах. При положительном результате анализа ПЦР необходимо проведение исследований другими методами для количественной оценки уреаплазмы.
Культуральное исследование
Культуральное исследование (бактериологический посев) позволяет определить количество возбудителей инфекции, т..е. может показать, что уреаплазма действительно является причиной воспалительного процесса. Для этого биологический материал (мазок из влагалища у женщин или из уретры у мужчин) помещается в питательную среду. Если уреаплазма присутствует во взятом материале, она размножится, и результат позволит судить о степени поражения. Однако такой метод требует довольно большого времени (примерно неделю).
Прямая иммунофлюоресценция
Метод позволяет обнаружить инфекцию в ультрафиолетовом освещении. Для этого антитела к уреаплазме окрашиваются флюоресцирующим красителем. Далее антитела вступают во взаимодействие с антигеном (уреаплазмой), и скопления уреаплазмы становятся заметны при микроскопическом исследовании.
Серологический анализ крови
Серологический анализ даёт возможность обнаружить в крови антитела к уреаплазме. Анализ назначается, как правило, в сложных случаях (при диагностике причин бесплодия, в случае неэффективности проводимого лечения и т.д.). Данные серологического анализа дополняют общую картину и позволяют произвести более точную диагностику.
Прежде чем приступать к лечению женщины, врач с помощью диагностических методов исследования определяет характер и причину развития уреаплазменной инфекции. От этого будет зависеть выбор дальнейшей тактики лечения выявленной патологии.

Наиболее информативной и точной диагностической процедурой при выявлении болезни будет культуральный посев на уреаплазму. Благодаря данному исследованию можно определить наличие бактерий в организме, их концентрацию и восприимчивость к определенным антибактериальным препаратам.
Процедура обследования заключается в посеве биоматериала пациентки на питательную среду в специализированных условиях. При этом обнаруживается наличие нескольких микроорганизмов: микоплазмы хоминис и уреаплазменной бактерии в их количественном соотношении на 1 мл биожидкости.
Культуральное обследование на уреаплазму проводится не только для выявления болезни, но и в целях контроля за результатами лечения. Контрольный тест следует проводить не ранее, чем за 2 недели до завершения курса терапии. Для получения корректной информации о факте пересечения бактерий, исследование рекомендуется проводить 3 раза после каждого менструального цикла.
Чтобы выявить уреаплазмоз изучения анамнеза, жалоб пациентки и внешнего осмотра недостаточно. Кроме культурального посева при постановке диагноза доктор учитывает результаты следующих лабораторных анализов:
Результаты всех обследований анализируются вместе с клинической информацией, которая получена в процессе дополнительных лабораторных проб и тестов, направленных на обнаружение других патологических изменений, вызывающих схожую симптоматику.
Анализ на уреаплазму лучше пройти и половому партнеру пациентки, даже если симптомы заболевания его не беспокоят.
Показанием к проведению лечения заболеваний, вызванных Ureaplasma spp. и/или M. hominis, является наличие клинико-лабораторных признаков инфекционно-воспалительного процесса, при котором не выявлены другие, более вероятные возбудители, например Chlamydia trachomatis, Neisseria gonorrhoeae, Trichomonas vaginalis, M. genitalium. Половые партнеры лиц, инфицированных Ureaplasma spp. и/или M.hominis, подлежат лечению при наличии у них клинической симптоматики и лабораторных признаков воспалительного процесса мочеполовых органов (при исключении иной этиологии данного воспалительного процесса).
Лечение уреаплазменной инфекции заключается в назначении препаратов, которые снижают уровень концентрации патогенных бактерий. Это способствует уменьшению или полному исчезновению признаков воспалительного процесса. Кроме того, лекарственные препараты дают возможность минимизировать вероятность осложнений болезни, снижая тяжесть образовавшихся воспалений. Конечная задача лечения — это устранение всех возбудителей уреаплазменной инфекции из организма.
Лечение уреаплазмы у женщин сводится к применению антибиотиков, которые подавляют болезнетворные бактерии. К числу данных лекарственных средств относятся тетрациклины, макролиды и линкозамиды. При выборе соответствующего медикаментозного средства следует учитывать, что уреаплазменные бактерии не чувствительны к пенициллинам и цефалоспоринам.
Антибактериальное лечение при уреаплазменной болезни может быть не только системным (назначение таблеток, капсул), но и локальным (применение свечей). Также в схему лечения уреаплазменной инфекции входят:
Продолжительность лечения при уреаплазменной инфекции составляет 2-3 недели. Обратиться за консультацией при появлении первых патологических признаков, а также получить рекомендации относительно профилактики и лечения болезни можно у врача-венеролога, уролога, дерматовенеролога или гинеколога.
В каждом конкретном случае врач индивидуально подбирает схему лечения болезни, основываясь на имеющейся информации о состоянии здоровья пациента.
Условия, соблюдение которых повышает эффективность лечения уреаплазмы:
Уреаплазма, присутствующая в небольшом количестве в урогенитальном тракте женщины, может активизироваться в период беременности и привести к развитию воспаления, вызвать осложнения беременности, создать угрозу нормальному развитию плода. Поэтому выявление уреаплазмы при подготовке к беременности требует лечения даже при отсутствии симптомов заболевания.
Продолжительное течение уреаплазмы приводит к развитию хронических процессов с последующими:
При инфицировании полового партнера у него также могут наблюдаться проблемы с зачатием.
Воспалительные процессы, дисфункция сосудов и аутоиммунные патологии становятся причиной плацентарной недостаточности, что влияет на развитие плода, увеличивает риск формирования аномалий. Во избежание необходимости проведения терапии при беременности пациентам нужно заранее пройти диагностическое обследование, позволяющее выявить возбудителя.
При отсутствии лечения уреаплазмоз может вызвать воспалительные процессы в матке, маточных трубах, яичниках. Образование рубцовой ткани внутри и снаружи маточных труб, в свою очередь, делает их непроходимыми и влечет за собой бесплодие. Недолеченные воспалительные заболевания могут также становиться причиной внематочной беременности и хронических болей в малом тазу и животе. Наконец, любая мочеполовая инфекция увеличивает риск развития рака шейки матки.
Этот вопрос особенно беспокоит родителей, у который есть маленькие дети. При тесном бытовом контакте заражение возможно через полотенце, мочалки, зубные щетки, постельное белье, сантехнику, на поверхности которых есть свежие патологические выделения с большим количеством уреаплазм. При высыхании, стирке порошками, обработке антисептиками бактерии погибают. Поэтому, если у Вас обнаружены уреаплазмы, Вы можете легко обезопасить своих близких.
Если презерватив был надет до того, как произошел контакт кожи, слизистых оболочек, выделений из половых органов, спермы партнеров, если он не потерял свою целостность во время полового акта, то заражение уреаплазмой практически исключено. Это, конечно же, не исключает передачу инфекции при поцелуе, если она присутствует в ротовой полости.